Alexandra Weber und Lukas Arenz, München
Penicillinallergie – wirklich?
Patient:innen, die eine Penicillinallergie angeben, erhalten oft weniger effektive oder schlechter verträgliche Antibiotika, da auf alle Beta-Lactamantibiotika verzichtet wird. Dies hat zahlreiche unerwünschte Folgen für den Patienten und das Gesundheitssytem: Bei einem Großteil der Patient:innen liegt jedoch in Wahrheit gar keine Allergie vor, ein Verzicht auf Beta-Lactame ist also unnötig.
Beta-Lactamantibiotika sind effektive und nebenwirkungsarme Antibiotika und daher bei vielen Infektionen Mittel der ersten Wahl. Immunvermittelte Reaktionen auf Penicillin wurden bald nach dessen Einführung in den 1940er Jahren beschrieben, heute ist die Penicillinallergie (PA) die am häufigsten von Patient:innen berichtete Arzneimittelallergie. Studien, die sich mit der Inzidenz der anamnestischen PA in der Bevölkerung beschäftigen, kommen relativ konstant auf Werte zwischen 5 und 15%, sie ist höher in Krankenhauskollektiven verglichen mit der Allgemeinbevölkerung und wird häufiger von Frauen berichtet.
Betrachtet man diese Patient:innen genauer, kann allerdings nur bei weniger als 10% mittels Hauttests und oraler Provokation eine tatsächliche Allergie nachgewiesen werden. Das bedeutet im Umkehrschluss, dass bei mehr als 90% der Patient:innen mit anamnestischer PA keine tatsächliche Allergie (mehr) vorliegt und ohne Notwendigkeit diese Antibiotikagruppe vermieden wird.
Anamnestische Angaben

Virusinfekt? Allergie? Penicillinallergie?© wikipedia.org
Bei der Anamnese geben die wenigsten Patient:innen Symptome einer schweren, antikörpervermittelten Sofortreaktion (Anaphylaxie, Angioödem, Urtikaria) oder einer schweren kutanen Nebenwirkung (z.B. Stevens-Johnson-Syndrom) an. Stattdessen wird häufig eine Nebenwirkung wie gastrointestinale Beschwerden oder ein nicht-immunologisches Phänomen, wie z.B. ein viraler Hautausschlag in der Kindheit fälschlicherweise als Allergie fehlinterpretiert. Diese meist milden und vorübergehenden Hautreaktionen („benign rashes“) bei Kleinkindern scheinen auf eine kombinierte Wirkung der Arzneimitteleinnahme und einer Virusinfektion zurückzuführen zu sein, die das Immunsystem stimulieren, dabei handelt es sich aber in den seltensten Fällen um eine tatsächliche Allergie.
Darüber hinaus sinkt das Risiko einer erneuten Reaktion im Laufe der Zeit, da die Penicillin-spezifischen IgE-Antikörper mit den Jahren abnehmen. Patient:innen mit kürzlichen Reaktionen haben ein höheres Risiko, erneut zu reagieren, als Patient:innen mit lange zurückliegenden Reaktionen. Die Inzidenz einer anaphylaktischen Reaktion nach Amoxicillin-Einnahme wurde in einer retrospektiven Studie aus Großbritannien auf ca. fünf Fälle pro Million Verordnungen und einen Fall von Anaphylaxie mit Todesfolge pro 10 Millionen Verordnungen geschätzt.
Label „Penicillinallergie“
Gut dokumentiert sind inzwischen die vielfältigen negativen Auswirkungen des Labels „Penicillinallergie“ auf das Outcome der Patient:innen. Die Betroffenen erhalten seltener eine leitlinienkonforme Therapie. Um Beta-Lactame zu vermeiden, werden häufiger Breitspektrum- und Reserveantibiotika eingesetzt, die Therapiedauer ist länger. Die vermehrt eingesetzten Alternativen – Substanzen wie Clindamycin, Chinolone oder Vancomycin – sind im Allgemeinen schlechter verträglich als Beta-Lactame. Eine PA ist daher mit höheren Nebenwirkungsraten wie Clostridioides-difficile-Infektionen oder Nierenversagen assoziiert, im Kollektiv mit PA werden vermehrt resistente Erreger wie MRSA und VRE nachgewiesen.
Bei Patient:innen mit PA werden zudem mehr postoperative Wundinfektionen beobachtet als bei nicht-allergischen Patient:innen. Dies wird vor allem auf die Anwendung von Clindamycin und Vancomycin zur perioperativen Prophylaxe anstelle von Cephalosporinen zurückgeführt. Längerer KH-Aufenthalt, häufigere Aufnahme auf eine Intensivstation, häufigere Wiederaufnahme ins Krankenhaus und die Anwendung oft hochpreisiger Reserveantibiotika verursachen zudem höhere Kosten im Gesundheitssystem.
Klinisches Bild
Verschiedene Allergieformen werden anhand der Klassifikation nach Coombs und Gell eingeteilt. Die für die PA wichtigsten Typen sind dabei Typ I (Antikörper vermittelt) und Typ IV (T-Zell vermittelt).
Die Typ I Reaktion (anaphylaktische Reaktion vom Soforttyp) bezeichnet dabei die unmittelbare, durch IgE vermittelte Hypersensitivitätsreaktion. Es kommt dabei durch Degranulation von Mastzellen zur Ausschüttung von Histamin und Prostaglandinen. Der Symptombeginn der Typ I Reaktion ist oftmals unmittelbar und typisch bis innerhalb einer Stunde, in seltenen Fällen auch erst nach bis zu 6 Stunden. Die Symptomatik variiert und kann von milden, lokal begrenzten Hautreaktionen (Flush, Juckreiz, Urtikaria), über systemische Reaktion mit z.B. Tachykardie und Dyspnoe bis zur Maximalvariante, dem lebensbedrohlichen anaphylaktischen Schock, führen. Erste Anzeichen einer systemischen Reaktion sollten daher von ärztlicher Seite unmittelbar adressiert werden (Antihistaminika, Prednisolon, Adrenalin, Reanimationsbereitschaft).
Die Typ IV Reaktion (T-Zell vermittelter, verzögerter Typ) stellt die häufigste Reaktion auf Penicilline dar. Hier kommt es zu einer durch Zytokinausschüttung verursachten Reaktion. Typische Symptome treten frühestens nach einem Tag auf, späte Reaktionen (nach bis zu 42 Tagen) sind beschrieben. Oftmals klagen die Betroffenen über die Ausbildung eines makulopapulösen Exanthems, v.a. am Rumpf. Hand- und Fußflächen sowie Schleimhäute sind dabei nicht betroffen. Oftmals tritt ein starker Juckreiz auf. Der Allgemeinzustand der Patient:innen ist insgesamt jedoch gut. Meistens kommt es spontan in 1-2 Wochen zur Abheilung. Doch auch bei der Typ IV Reaktion kann es selten zu schwerwiegenden Befunden kommen (z.B. Stevens-Johnson-Syndrom, akute interstitielle Nephritis, Drug Reaction with Eosinophilia and Systemic Symptoms (DRESS)-Syndrom, toxische epidermale Nekrolyse (TEN)), die als schwere allergische Reaktionen zu werten sind.
Diagnostik bei Verdacht

Natürliche Penicilline werden von Schimmelpilzen wie beispielsweise Penicillium chrysogenum gebildet © wikipedia.org
Es liegt eine AWMF S2k-Leitlinie zur Abklärung einer vermuteten Beta-Lactamantibiotika-Allergie vor. Jede Überempfindlichkeitsreaktion in Zusammenhang mit der Gabe eines Beta-Lactamantibiotikums sollte abgeklärt werden. Das diagnostische Vorgehen umfasst Anamnese, Laboruntersuchungen, Hauttestungen sowie die Arzneimittelprovokationstestung. Die medikamentenallergologische Diagnostik ist insgesamt komplex.
Anamnese
Bezogen auf das vermutete Vorliegen einer PA sollte im Rahmen der Anamnese folgende Punkte abgeklärt werden:
- Allergiepass mit bestätigter Allergie vorliegend?
- Wirkstoff: Handelte es sich bei der Einnahme überhaupt um ein Penicillin?
- Indexerkrankung: Kann helfen eine Hautreaktion besser einzuordnen (z.B. typisches Exanthem bei Aminopenicillingabe bei infektiöser Mononukleose oder virales Exanthem)
- Symptome: Anaphylaxie? Schwere Hautreaktion? Makulopapulöses Exanthem ohne systemische Beteiligung? Kein allergietypisches Symptom (z.B. Diarrhoe)?
- Zeitlicher Abstand zwischen erster Einnahme und Auftreten der Symptome: Frühreaktion versus Spätreaktion
- Zeit, die seit Auftreten der Allergie vergangen ist: Keine Penicillin-spezifischen Antikörper nachweisbar bei 80% der Patient:innen 10 Jahren nach Allergieereignis
- Therapie: War eine Aufnahme ins Krankenhaus notwendig? Gab es einen systemischen Einsatz von Medikamenten? Sind die Symptome ohne Behandlung verschwunden?
- Re-Exposition: Gab es eine (ungewollte) Re-Exposition, z.B. im Rahmen einer stationären Behandlung
Labordiagnostik
Spezifische IgE Testung ist eine Möglichkeit zur Identifikation eines vermuteten Allergens und kommt für die Abklärung einer Sofortreaktion in Frage. Die Bestimmung von spezifischen IgEs sollte innerhalb von zwei Wochen bis sechs Monaten nach stattgehabter Reaktion erfolgen. Allerdings gibt es für die Diagnostik nur ein geringes Allergenspektrum. Zudem wird die Sensitivität der Tests insgesamt als gering angesehen, was die Aussagekraft dieser diagnostischen Methode in Frage stellt. Die Bewertung sollte daher in den Gesamtkontext aller erhobenen Befunde eingeordnet werden.
Weitere zelluläre in-vitro-Tests (z.B. Basophilenaktivierungstests) können vor allem für Hochrisikopatient:innen zum Einsatz kommen.
Als Methodik zur in-vitro-Diagnostik bei Spättypallergien gibt es verschiedene T-zelluläre Assays, die als Komplementärdiagnostik eingesetzt werden können. Auch hier müssen die Ergebnisse wiederum als diagnostische Bausteine in eine Gesamtbewertung mit einfließen.
Hauttestung
Als Hauttestungsverfahren sind der Epikutantest, der Prick- und der Intrakutantest anzuführen. Kutane Diagnostik sollte innerhalb eines Jahres nach dem Reaktionsereignis durchgeführt werden, da es mit der Zeit zu einer Abnahme der Hautreaktivität kommt. Der früheste Zeitpunkt zur Durchführung der Diagnostik ist ein Monat nach dem Ereignis.
Zur Testung von Sofortreaktion wird eine Prick- oder Intrakutantestung empfohlen. Der Epikutantest kann bei Verdacht auf Vorliegen einer Spätreaktion durchgeführt werden.
Arzneimittelprovokationstestung
Nach einer unauffälligen Arzneimittelprovokationstestung kann das Vorliegen einer Allergie mit hoher Wahrscheinlichkeit ausgeschlossen werden (hoher negativ prädiktiver Wert). Bei eindeutiger Allergieanamnese oder positivem Hauttest wird die Provokation nicht durchgeführt.
Orale Provokationstest sind jedoch bei Niedrig-Risikopopulationen eine effektive Möglichkeit, eine PA direkt abzuklären (s.u.). In sehr seltenen Fällen kann es hierbei zu milden Hautreaktionen kommen. Dennoch kann aktuell ein direkter oraler Provokationstest in Deutschland nur im stationären Setting empfohlen werden, da hier im Falle einer unwahrscheinlichen schweren allergischen Reaktion notfallmedizinische Maßnahmen unmittelbar durchführbar sind. In welchem Umfang diese Tests im ambulanten Setting und durch welche Akteure durchgeführt werden sollten, ist aktuell Gegenstand der Diskussion.
Kreuzreaktivität
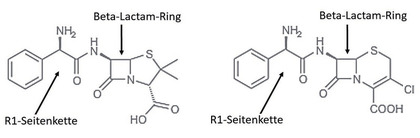
Abb. 1 Struktur von Ampicillin (links) und Cefaclor (rechts)
Beta-Lactamantibiotika haben als gemeinsame Grundstruktur den viergliedrigen Beta-Lactamring, an den ein weiterer Ring gebunden ist: ein fünfgliedriger Thiazolidinring bei den Penicillinen und ein sechsgliedriger Dihydrothiazinring bei den Cephalosporinen (Abb. 1). Beide Moleküle besitzen Seitenketten in R1 und R2 Position. Früher wurde angenommen, dass der Beta-Lactam-Ring für die allergische Reaktion verantwortlich ist und dass daher alle Beta-Lactamantibiotika untereinander kreuzreaktiv sind. Inzwischen weiß man, dass auch die Seitenkette in R1-Position eine wichtige allergene Struktur darstellt. Über die Ähnlichkeit der R1-Seitenkette können Rückschlüsse auf die Kreuzreaktivität verschiedener Beta-Lactame gezogen werden.
Lange ist man von einer Kreuzreaktivität zwischen Cephalosporinen und Penicillinen von über 10% ausgegangen. Diese Zahlen stammen aus Studien aus den 1960 und 1970er Jahren, die die tatsächliche Kreuzreaktivität aber deutlich überschätzen. Damals waren Cephalosporine durch den Herstellungsprozess mit geringen Mengen Penicillin verunreinigt. Durch verbesserte Reinigungsverfahren können Cephalosporine heutzutage ohne Kontamination produziert werden. Neuere Studien zeigen daher eine Kreuzreaktivität von meist deutlich unter 5%.
Eine Ausnahme stellen die für den ambulanten Bereich wichtigen oralen Erst- bzw. Zweit-Generations-Cephalosporinen Cefadroxil bzw. Cefaclor und Cephalexin (Aminocephalosporine) dar. Ihre R1-Seitenketten sind identisch mit denen der Aminopenicilline Amoxicillin bzw. Ampicillin, das Risiko einer Kreuzreaktivität ist daher höher (20–40%). Die Seitenketten anderer Cephalosporine wie beispielsweise Cefuroxim, Cefixim oder Ceftriaxon unterscheiden sich deutlich von denen der Aminopenicilline.
Carbapeneme (Meropenem, Imipenem, Ertapenem) besitzen ebenfalls einen Beta-Lactam-Ring. Trotz der Strukturverwandtschaft mit den Penicillinen zeigen Studien eine sehr geringe Kreuzreaktivität von unter 1%.
Hohe Allergie-Wahrscheinlichkeit
Patient:innen mit hoher Wahrscheinlichkeit einer tatsächlichen IgE-vermittelten Allergie oder sehr schweren Hautreaktionen (z.B. Stevens-Johnson-Syndrom) nach Penicillin-Einnahme sollten alle Penicilline und – bei Reaktion auf Aminopenicilline – auch Aminocephalosporine meiden. Auch die Indikation zur Gabe von anderen Cephalosporinen und Carbapenemen ist in diesem Fall streng zu stellen. In Frage kommen dann nur Nicht-Beta-Lactam-Antibiotika.
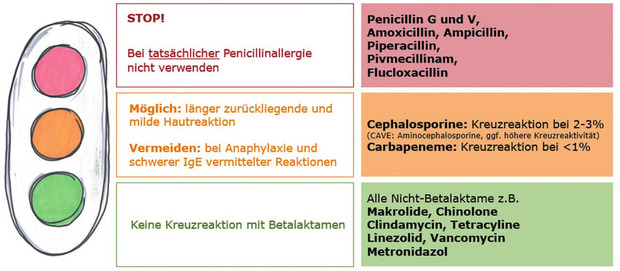
Abb. 2 Alternative Antibiotika bei Penicillinallergie
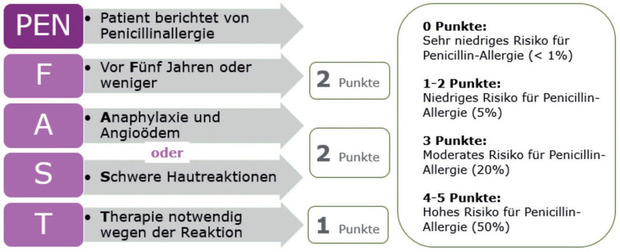
Abb. 3 PEN-FAST-Score nach Trubiano J.A. et al. JAMA Intern Med. 2020
Vorgehen bei tatsächlicher Penicillinallergie
Im Kontakt mit einer Patient:in mit PA und Indikation für eine antibiotische Therapie stellt sich auch für den ambulanten Bereich die Frage nach der Auswahl einer sicheren Alternative zu Penicillinen. Am LMU Klinikum wird durch das ABS Team dann ein Vorgehen nach dem hier abgebildeten Schema vorgeschlagen. Für den ambulanten Bereich kann das Schema eine Hilfestellung geben.
Wie vorgehen, wenn vermutlich keine Penicillinallergie vorliegt?
Die konsequente Zuführung von PA-Verdachtsfällen zur allergologischen Hauttestung stellt sich als kompliziert und unpraktisch dar. Auch im klinischen Setting ist ein komplettes allergologisches Work-up zeit- und personalaufwändig. In Deutschland kommt hinzu, dass der Ausschluss der Verdachtsdiagnose PA aktuell nicht kostendeckend vergütet wird. Daher gab es international Bestrebungen das Risiko des Vorliegens einer PA allein anhand eines in der Anamnese bestimmbaren Scorings abzubilden.
PEN-FAST Score
Der PEN-FAST Score wurde in diesem Rahmen entworfen und in klinischen Studien validiert. In einer Studie konnten Patient:innen mit einem PEN-FAST Score von <3 Punkten risikoarm einem direkten oralen Provokationstest zugeführt werden (Copaescu AM et al. JAMA Intern Med. 2023). Bei einem Großteil der Patient:innen konnte dadurch das Label „PA“ schnell und effektiv entfernt werden.
Auch
im ambulanten Setting kann der PEN-FAST Score hilfreich sein, um
Patient:innen im Rahmen eines
Gesprächs über die
(Un)-Wahrscheinlichkeit des Vorliegens einer echten Allergie
aufzuklären und ggf. für eine allergologische Abklärung zu
motivieren.
Anzumerken ist, dass der Score nicht für das Vorliegen von anderen Beta-Laktam Allergien (z.B. Cephalosporine, Carbapeneme) etabliert ist.
DElabeling
Bezüglich einer strukturierten Delabelingstrategie einer vermuteten PA gibt es bundesweit bisher keine einheitlichen Empfehlungen. Das Penicillin Allergie Netzwerk Deutschland (PANDA) beschäftigt sich derzeit mit der Erstellung einer Leitlinie. Solange kann zumindest für den stationären Sektor die 2023 im Deutschen Ärzteblatt publizierte Strategie zum strukturierten Delabeling einer PA (Koch et al.) Orientierung bieten. Für den ambulanten Sektor gibt es diesbezüglich derzeit keine Empfehlungen, obwohl den niedergelassenen Ärzt:innen für das konsequente Delabeling von Patient:innen eine besonders große Bedeutung zukommt.
Fazit
Was können Ärzt:innen im niedergelassenen Bereich beitragen?
- Ziel ist es, die falsch-positiven PAn zu identifizieren und möglichst vielen Patient:innen eine Penicillintherapie zu ermöglichen
- Reaktionen wie Durchfall, Übelkeit oder Kopfschmerzen nach Penicillineinnahme sind Symptome einer Unverträglichkeit und nicht einer Allergie. Auch eine positive Familienanamnese bei fehlender individueller Symptomatik spricht nicht für das Vorliegen eine PA. Diesen Patient:innen können ohne weitere
- Diagnostik Penicilline zugeführt werden. Wichtig ist, die Diagnose „Penicillinallergie“ auch aus der Krankenakte zu entfernen
- Mittels des PEN-FAST Scores kann die Wahrscheinlichkeit des Vorliegens einer PA ermittelt werden. Der Score hilft über die (Un)-Wahrscheinlichkeit des Vorliegens einer echten Allergie aufzuklären und ggf. für eine Abklärung beim Allergologen zu motivieren
- Im Falle einer Allergiebestätigung: Dokumentation von verträglichen Alternativpräparaten (z.B. Cephalosporine), falls bekannt
- Nach erfolgtem erfolgreichen Allergieausschluss: Konsequentes De-Labeling in Patient:innenakten und Arztbriefen. Aushändigen eines Informationsschreibens für Patient:innen für andere Behandler:innen. Ein sogenanntes Re-Labeling durch inkonsistente Dokumentation muss unbedingt verhindert werden!
Weiterführende Informationen
IG. Wurpts et al. S2k-Leitlinie: Diagnostik bei Verdacht auf eine Betalaktamantibiotika-Überempfindlichkeit. Allergo Journal 2019; Vol. 28 (5): 19-51
J. A. Trubiano et al. Development and Validation of a Penicillin Allergy Clinical Decision Rule. JAMA Internal Medicine 2020; Vol. 180 (5): 745-752
A. M. Copaescu et al. Efficacy of a clinical decision rule to enable direct oral challenge in patients with low-risk penicillin allergy: the PALACE randomized clinical trial. JAMA internal medicine 2023; Vol. 183 (9): 944-952
T. Koch et al. Penicillinallergie: Sicher und effektiv aus-schließen. Dtsch Arztebl 2023; 120 (18):A-822-824
Penicillin

Apothekenschaufenster 1954
Die Penicilline (Singular: Penicillin, auch Penizillin; von lateinisch penicillium, ‚Pinselschimmel‘) sind eine Gruppe von antibiotisch wirksamen Substanzen, die sich strukturell von der 6-Aminopenicillansäure ableiten. Neben natürlich vorkommenden Penicillinen, die als sekundäre Stoffwechselprodukte von verschiedenen Penicillium-, Aspergillus-, Trichophyton- und Streptomyces-Arten gebildet werden, zählt man dazu auch biosynthetisch und teilsynthetisch hergestellte Penicilline.
Penicilline wirken bei der Zellteilung von Bakterien bakteriolytisch, indem sie in die Neubildung der Zellwand eingreifen, dort die innere Vernetzung verhindern und damit die Zellwand so schwächen, dass diese bei Belastung platzt. Insbesondere grampositive Bakterien, die sich teilen, sterben unter Penicillin-Einfluss.
Geschichte
Penicillin G gehört zu den ältesten verwendeten Antibiotika, dem neben seinem großen medizinischen Nutzen auch die Vorreiter-Rolle für die wissenschaftliche Verwendung dieser Wirkstoffgruppe zugeschrieben wird.

Briefmarke der Färöer-Inseln zu Ehren von Alexander Fleming © Beide Abb. Wikipedia.org
Nach der Neuentdeckung (der bereits 1874 von Theodor Billroth erkannten und publizierten antibiotischen Wirksamkeit von Penicillinen) durch Alexander Fleming im Jahr 1928 wurde die enorme Bedeutung der Antibiotika für die Medizin erkannt. Fleming bemerkte zufällig am 28. September 1928 im Labor, wie Schimmelpilze der Gattung Penicillium, die in eine seiner Staphylokokken-Kulturen hineingeraten waren, eine wachstumshemmende Wirkung auf diese Bakterien hatten. Weitere Untersuchungen führten später zum Antibiotikum Penicillin, das ab 1942 therapeutisch eingesetzt wurde. Für seine Entdeckung wurde Fleming vielfach geehrt. 1945 bekam er den Nobelpreis für Physiologie oder Medizin.
Einteilung
Penicilline gehören zur Gruppe der β-Lactam-Antibiotika. Kein Acylierungsprodukt der 6-Aminopenicillansäure ist das Pivmecillinam, es besitzt jedoch das bicyclische Lactam-Grundgerüst der Penicilline.
In Deutschland verfügbare Penicilline
Penicilline ohne Penicillinasestabilität
• Phenoxymethylpenicillin (Penicillin V), Benzylpenicillin (Penicillin G)
Penicillinasestabile Penicilline
• Flucloxacillin
Breitspektrumpenicilline
• Aminopenicilline: Amoxicillin, Ampicillin, Sultamicillin
• Ureidopenicilline (Acylaminopenicilline): Piperacillin
Amidinopenicillin
• Pivmecillinam









 Diese Seite weiter empfehlen
Diese Seite weiter empfehlen
