Dr. Ulrich Marcus, Berlin
HIV-Epidemie und HIV–Prävention in Deutschland

Robert Koch-Institut – die nationale Gesundheitsbehörde (National Center for Disease Control)
In Deutschland ist das Robert Koch-Institut die nationale Gesundheitsbehörde. Jede neue HIV-Diagnose muss gemeldet werden. Die betroffene Person bleibt anonym, dokumentiert werden das Herkunftsland der Person, die Region des Wohnortes, die Art der Ansteckung und das Stadium der Erkrankung. Aus diesen Erkenntnissen zusammen mit wissenschaftlichen Studien und Umfragen werden Präventionsmaßnahmen entwickelt und mit staatlicher Unterstützung umgesetzt.
Die erste Welle
Die – zunächst unerkannte – Ausbreitung von HIV begann in Deutschland in der ersten Hälfte der 80er-Jahre. Als erste betroffen waren Menschen mit Hämophilie, einer erblichen Gerinnungsstörung des Blutes, die mit zu dieser Zeit häufig mit HIV kontaminierten Blutprodukten behandelt wurden. Als Mitte der 80erJahre erstmals HIV-Tests zur Verfügung standen, war die Mehrheit der westdeutschen Bluter bereits mit HIV infiziert. Die zweite zu jener Zeit betroffene Gruppe waren homosexuelle Männer. Zunächst waren es Männer, die sich bei Reisen in die USA infiziert hatten. Danach verbreitete sich HIV vor allem in den großstädtischen Schwulenszenen. Die dritte Gruppe, die früh betroffen war, waren intravenös Drogen injizierende Menschen, auch hier wieder vor allem in den Drogenszenen der westdeutschen Großstädte und in West-Berlin.
Im Jahr 1985 wurde mit mehr als 5.000 Neuinfektionen der Gipfel dieser ersten Ausbreitungsphase erreicht (Abb.1). Gründe für den Rückgang der Neuinfektionen danach war zum einen „Sättigungseffekte“ (viele Menschen in den besonders gefährdeten Gruppen waren bereits infiziert), zum anderen eine deutliche Verhaltensänderung (weniger Partner, mehr Kondome). Zudem wurden für Drogengebraucher Präventionsmaßnahmen eingeführt: kostenlose Abgabe von sterilen Kanülen und Spritzen sowie leichter Zugang zur Opiat-Substitution. Ab 1996 stand in Deutschland allen Menschen mit HIV die neue wirksame Therapie der HIV-Infektion zur Verfügung, was zu einem weiteren Rückgang der Neuinfektionen führte.
Abb.1: Geschätzte Gesamtzahl der HIV-Neuinfektionen in Deutschland seit Beginn der HIV-Epidemie; nach Infektionsjahr und Transmissionsrisiko. MSM: Männer, die Sex mit Männern haben; Hetero: heterosexuelle Kontakte; IVD: Menschen, die sich beim intravenösen Drogengebrauch infiziert haben.
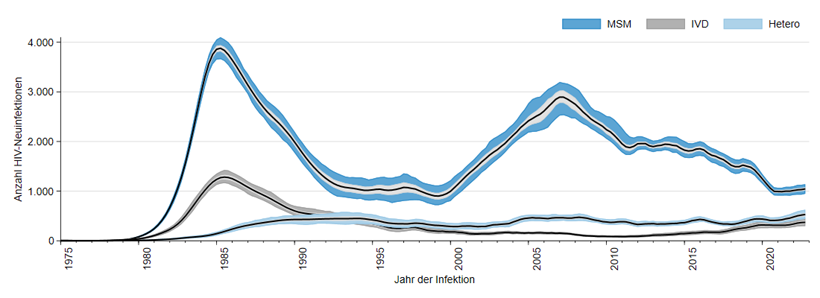
Abb.1: Geschätzte Gesamtzahl der HIV-Neuinfektionen in Deutschland seit Beginn der HIV-Epidemie; nach Infektionsjahr und Transmissionsrisiko. MSM: Männer, die Sex mit Männern haben; Hetero: heterosexuelle Kontakte; IVD: Menschen, die sich beim intravenösen Drogengebrauch infiziert haben.
Die zweite Welle
Der darauffolgende mehrjährige Anstieg der Neuinfektionen ab dem Jahr 2000 hatte im Wesentlichen zwei Gründe. Die damals verfügbaren Therapien bestanden aus vielen Tabletten, die zum Teil erhebliche Nebenwirkungen hatten. Deshalb wurde der Beginn der Behandlung hinausgezögert, die Viruslast im Blut blieb hoch und das Virus konnte bei ungeschützten sexuellen Kontakten an andere weitergegeben werden.
Erst als neue gut verträgliche Medikamente entwickelt wurden und wissenschaftliche Studien den Nutzen der frühen Behandlung bewiesen, begann man wieder früher zu behandeln. 2017 wurde schließlich ein sofortiger Beginn der Behandlung nach Diagnose der HIV-Infektion empfohlen. Gleichzeitig setzte sich die Erkenntnis durch, dass HIV-Positive unter einer erfolgreichen Therapie, d.h. ohne HIV im Blut, bei sexuellen Kontakten nicht infektiös sind.
Eine weitere wichtige Ursache für den Anstieg der Neuinfektionen nach 2000, vor allem bei Männern, die Sex mit Männern haben (MSM), war die grundlegende Veränderung sexueller Netzwerke durch die zunehmende Verbreitung von Smartphones und Dating-APPs. In den 80er- und 90er-Jahren basierten sexuelle Netzwerke von MSM auf persönlichen Kontakten in Bars, schwulen Saunen, Clubs oder Cruising-Orten in großen Städten. Durch Dating-APPs ergaben sich deutlich mehr Möglichkeiten, von solchen Orten unabhängig neue Partner kennenzulernen. Dadurch kamen viel mehr Personen direkt oder indirekt miteinander in Kontakt und eine Infektion wie HIV konnte sich viel einfacher ausbreiten. Gleichzeitig bot die neue Kommunikationsmöglichkeit aber auch neue Möglichkeiten, Wissen und Präventionsbotschaften zu verbreiten.
Rückgang seit 2007
In Deutschland ist die Zahl der HIV-Neuinfektionen bei MSM ab etwa 2007 wieder rückläufig, da der Zugang zur HIV-Testung vor allem für MSM erleichtert wurde, die Testbereitschaft zunahm, und HIV-Infektionen früh behandelt wurden. Der besonders deutliche Rückgang 2019-2020 ist vermutlich eine Folge der selteneren persönlichen Kontakte aufgrund der COVID-19 Pandemie. Dass es 2022 nicht wieder zu mehr HIV-Neuinfektionen gekommen ist, könnte auf vermehrter Nutzung der Prä-Expositionsprophylaxe (PrEP) für HIV beruhen. Die Zahl der Neuinfektionen ist in dieser Gruppe seit 2020 gleich geblieben. Bei Heterosexuellen und bei intravenös Drogen konsumierenden Menschen ist dagegen kein Rückgang zu erkennen – im Gegenteil, in beiden Gruppen steigen die Zahlen sogar leicht an.
Prävention durch PrEP
Die PrEP muss in Deutschland von einem/einer Arzt/Ärztin verschrieben werden. Die Kosten werden in Deutschland von der Krankenversicherung übernommen. PrEP-Nutzende sind bisher fast ausschließlich (>98%) MSM. Doch auch für andere Gruppen wäre die PrEP sinnvoll, z.B. für Sexarbeitende, Drogengebrauchende, Personen aus trans*/nicht-binären und migrantischen Communities sowie heterosexuelle Menschen mit häufig wechselnden Partnerschaften. Die PrEP ist in diesen Gruppen bisher fast unbekannt. Daher wäre der erste Schritt Zielgruppen-spezifische Aufklärung und Information. Auch die Zahl der PrEP-verschreibenden Ärzte/Ärztinnen muss erhöht werden. Die spezialisierten HIV-Zentren haben die Kapazitätsgrenze erreicht.
Prävention durch HIV-Test
Das Angebot von kostenlosen und niedrigschwelligen HIV-Tests wurde zwar verbessert, allerdings hauptsächlich in den großen Städten. Heterosexuelle, die mit HIV leben oder ein erhöhtes Risiko haben, sich mit HIV zu infizieren, wohnen seltener als MSM in Großstädten. Für die heterosexuelle Übertragungen spielt auch die vermehrte Migration aus Regionen mit hoher HIV-Prävalenz in der Bevölkerung eine Rolle. Der Anteil der HIV-Spätdiagnosen ist in dieser Gruppe höher. Aufklärung zum Risiko und ein verbessertes Testangebot auch in ländlichen Regionen sind notwendig.
Bei Drogengebrauchenden haben sich die Konsummuster geändert. Immer mehr Drogenkonsumierende nehmen Substanzen, die nicht zur Gruppe der Opiate gehören. Substitutionstherapien für diese Konsumierenden gibt es nicht, der Kontakt mit dem Medizinsystem ist reduziert, die Testhäufigkeit auf HIV ebenfalls. HIV-Infektionen werden später entdeckt und später behandelt. Es entstehen lokale Infektionscluster, die in den letzten Jahren zunehmend beobachtet werden. HIV-Tests werden in einigen niedrigschwelligen Drogenhilfeeinrichtungen angeboten, sinnvoll wäre jedoch ein flächendeckendes Angebot.
Ausblick bis 2030
Die Weltgesundheitsorganisation (WHO) hat für HIV/AIDS ambitionierte Ziele formuliert. Bis 2030 soll AIDS weltweit als Public-Health-Problem beendet werden. Theoretisch könnte die HIV-Epidemie beendet werden, wenn alle Infektionen innerhalb kürzester Zeit entdeckt und behandelt würden. Bis 2025 gilt das Ziel 95-95-95. Das zweite und dritte Teilziel (95% der Diagnostizierten erhalten eine Therapie, 95% der Therapierten weisen eine Viruslast unter der Nachweisgrenze auf) wurde in Deutschland bereits erreicht. Um das erste 95er-Ziel (95% sind diagnostiziert) zu erreichen, brauchen wir neue Strategien insbesondere für
MSM außerhalb der Großstädte,
Menschen mit heterosexuellem Infektionsrisiko,
intravenös Drogen konsumierende Menschen, die selten Kontakt mit dem Medizinsystem haben.
Ein weiteres von der WHO definiertes Ziel ist die Reduktion der Zahl der HIV-Neuinfektionen um 90% von dem Ausgangswert im Jahr 2010 bis zum Jahr 2030. In Deutschland gab es geschätzt ca. 2.700 Neuinfektionen im Jahr 2010. Das Ziel, unter 300 Neuinfektionen im Jahr 2030 zu kommen, erscheint allerdings trotz des deutlichen Rückgangs auf derzeit unter 2.000 geschätzte HIV-Neuinfektionen wenig realistisch.
Medikamente zur Behandlung von HIV als auch zur Prophylaxe stehen in Deutschland für alle Menschen mit Krankenversicherung zur Verfügung. Doch auch hierzulande ist es noch nicht gelungen, alle gesellschaftlichen Barrieren zu überwinden, die es für marginalisierte Gruppen so schwer machen von diesen medizinischen Errungenschaften zu profitieren. Die Stigmatisierung von Menschen mit HIV in Gesundheitseinrichtungen stellt auch in Deutschland weiterhin ein Problem dar.
Es ist daher wichtig, HIV/AIDS auch weiterhin im Fokus der öffentlichen Aufmerksamkeit zu halten und so deutlich zu machen, dass das Problem noch nicht gelöst ist.
Literatur:
The path that ends AIDS: UNAIDS Global AIDS Update 2023. Geneva: Joint United Nations Programme on HIV/AIDS; 2023. Licence: CC BY-NC-SA 3.0 IGO.
Progress towards reaching the Sustainable Development Goals related to HIV in Europe and Central Asia. Monitoring the implementation of the Dublin Declaration on partnership to fight HIV/AIDS in Europe and Central Asia – 2021/22 progress report. Stockholm: ECDC; 2023. ISBN: 978-92-9498-652-8, DOI 10.2900/575056 Catalogue number: TQ-05-23-311-EN-N









 Diese Seite weiter empfehlen
Diese Seite weiter empfehlen
